TUBERCULOSIS VERTEBRAL Y COMPRESIÓN DE LA MÉDULA ESPINAL
Tomás Zamora Bastidas1, Luis E. Ramírez Bejarano2, Adalberto D. Pantoja Molina3
RESUMEN
Un tercio de la población mundial está infectada por tuberculosis. Afecta pulmones, y en el 33% otros órganos. La tuberculosis vertebral ocurre en menos del 1% de los pacientes, es más frecuente en niños. Las manifestaciones clínicas más comunes son: el dolor y la limitación funcional. En etapas avanzadas presenta una giba dorsal, y alteraciones neurológicas. Para contribuir al conocimiento de características clínicas, el hecho de ser VIH negativo y la confirmación histopatológica que se corre- lacionaron con los estudios de imagen, nos lleva a difundir el caso que describimos, con excelente respuesta al tratamiento fármaco quirúrgico.
Palabras clave: Tuberculosis Extrapulmonar, Enfermedad de Pott, Paraplejia, Absceso Paravertebral.
VERTEBRAL TUBERCULOSIS AND COMPRESSION OF THE SPINAL CORD
ABSTRACT
A third of the world’s population is infected with tuberculosis. It usually affects the lungs, in 33% of the cases it affects other organs. Vertebral tuberculosis occurs in less than 1% of patients, and it more frequently affects children. The most common clinical symptoms are pain and functional limitation. In advanced stages it can cause a dorsal hump, and neurological alterations.
1 Profesor Titular. Departamento de Medicina Interna, Facultad Ciencias de la Salud. Universidad del Cauca. Hospital Universitario
San José. Popayán, Colombia.
2 Médico General, Universidad San Martin, Cali, Colombia.
3 Médico General, Universidad del Norte, Barranquilla, Colombia
We present the case of a 28-year old female patient with lumbar pain and gait disturbance that has evolved over a two-month period. This case had a succesful diagnosis and treatment, reported herein as a contribution to the knowledge of clinical and laboratory characteristics. This is an HIV-negative patient who was Ziehl- Nielsen positive. Pathological findings correlated with imagenologic results.
Key words: Extrapulmonary Tuberculosis, Pott’s Disease, Paraplegia, Paravertebral Abscess.
INTRODUCCIÓN
Desde mediados del siglo XX los conoci- mientos de la tuberculosis (TB) extrapulmonar permiten describir manifestaciones proteiformes y extraños cuadros clínicos causados por las formas subagudas y crónicas originadas por diseminación hematógena, linfática, alteración en la respuesta inmune o por contigüidad (1). El diagnóstico ge- neralmente se convertía en un verdadero acertijo el cual se comprobaba por biopsia en la mayor parte de veces.
En lo corrido de este siglo se ha visto un incre- mento de TB en diferentes grupos de edad. El au- mento de la población usuaria de inmunosupresores, la terapia con corticoides, la pandemia de SIDA, las corrientes de migrantes de zonas endémicas, entre otras muchas son variables que contribuyen a la propagación de la TB (2). El compromiso óseo se calcula en un 10% y de este, el 50% de los casos aparecen en la columna vertebral principalmente en la zona toracolumbar.
El diagnóstico de la TB vertebral además de seguir las pautas generales para el estudio de la TB, se beneficia enormemente de los avances en la imagenología, la tomografía axial computarizada (TAC) y la imagen de resonancia magnética nuclear (IRMN) de la columna, prácticamente estas deter- minan el diagnóstico; no obstante, es frecuente requerir el estudio de anatomía patológica para dar certeza al diagnóstico (3,4).
Nunca debemos olvidar que focos hematógenos pueden permanecer latentes (5) en diferentes órganos por muchos años antes de activarse y causar lesiones destructivas como en la TB que afecta vértebras, la cual en su evolución avanzada lleva a complicaciones neurológicas irreversibles como el caso que presen- tamos y es el objeto del presente artículo.
La TB ósea puede presentarse en forma aislada o formar parte de ataques simultáneos en otros órga- nos, las localizaciones más comunes son los cuerpos vertebrales, articulación coxofemoral y la rodilla (6). En el compromiso vertebral afecta la porción central y anterior del cuerpo vertebral y respeta el disco intervertebral. Como consecuencia de la necrosis caseosa la vértebra lesionada sufre destrucción en su porción anterior, lo cual trae la deformación en cuña, esto produce fusión de los cuerpos vertebrales adyacentes, y compresión de la médula espinal.
Al efectuarse la rotura se libera exudado caseo- so hacia partes blandas, generándose un absceso paravertebral, éste se puede fistular y comprometer estructuras anatómicas distantes a través de la vaina del músculo psoas y llegar a la fosa ilíaca o a la región inguinal produciendo efecto de masa. La compresión de la médula espinal produce una paraplejia que generalmente invalida al paciente (7,8).
METODOLOGÍA
Se realizó una revisión sistemática de la lite ratura científica, en búsqueda de artículos desde 1998 a 2013 en la base de datos de PUBMED y la Universidad del Rosario, utilizando las palabras claves: TB Espinal, Compresión Medular Espinal, Tuberculosis Extrapulmonar. Mal de Pott.
CASO CLÍNICO
Paciente femenina de 24 años de edad, proce- dente de zona rural del municipio de Caldono (Cauca, Colombia), de ocupación ama de casa, consulta al primer nivel de su residencia por cuadro de 2 meses de evolución consistente en dolor lumbar, pérdida progresiva de la fuerza en miembros inferiores y de la sensibilidad, de predominio derecho y atro- fia muscular, posteriormente pérdida del control de esfínteres. Antecedente de trauma en rodilla derecha posterior a caída de un caballo, no hay antecedentes patológicos, quirúrgicos, alérgicos ni tóxicos. Antecedentes gineco-obstétricos G2P2A0, planificación familiar con medroxiprogesterona, (última aplicación 2 meses previos a su ingreso, por lo que le atribuye la causa de su sintomatología). Tampoco hay antecedentes familiares.
Al examen físico se destaca una paciente joven, postrada en cama, marcada palidez mucocutánea, con un tórax cifótico, miembros inferiores atróficos, más acentuado en el derecho. A nivel neurológico se evidencia fuerza muscular conservada en miem- bros superiores, hay parálisis flácida de miembros inferiores, reflejo miotático aumentado, arreflexia derecha, Babinski positivo en el lado izquierdo, perdida de la sensibilidad desde el nivel T10.
Con base en lo anterior se solicita resonancia magnética simple y contrastada de columna torácica y lumbar que se informa: “Destrucción del cuerpo vertebral T5, en su lugar hay colección liquida de as- pecto inflamatorio que se extiende hacia el mediastino posterior desplazando discretamente los grandes vasos en sentido anterior y contactando los cuerpos vertebrales T3 y T4 en lo que hay edema de medula ósea. La colección ingresa al canal raquídeo a través de los neuroforámenes en el nivel T4-T5, comprime la medula espinal la cual presenta aumento de su diámetro y alteración en la intensidad de la señal por cambios de mielopatía compatible con espondilitis tuberculosa” (Ver figuras 1 y 2).
 |
Figura 1. Izquierda: Absceso paravertebral con destrucción de la vértebra T5 y comprensión medular. Realce de colección con la aplicación de contraste.
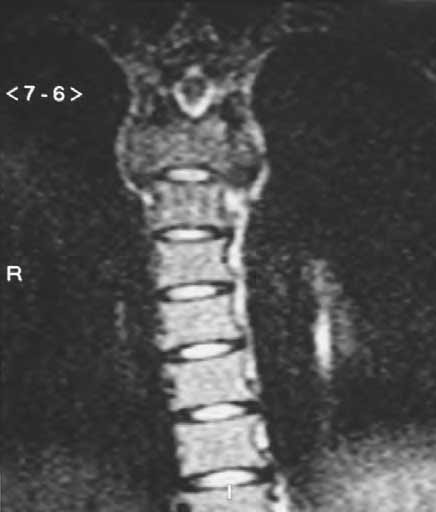 |
Figura 2. Colección absceso paravertebral, cifosis y compromiso del canal medular.
Durante su estancia hospitalaria, la paciente presenta sintomatología respiratoria con tos húmeda no productiva, disnea, se toman paraclínicos: He- mograma normal, PCR de 26.5 mg, baciloscopias seriadas #3 negativas, gram y cultivo de secreción bronquial aislándose Klebsiella Pneumoniae y Mo- raxella Ssp, Rx de tórax muestra infiltrado apical izquierdo, por lo que se consideró neumonía aso- ciada a los cuidados de la salud y se inicio terapia antibiótica con Cefepime.
Otros estudios realizados fueron VIH 1 y 2 ne- gativos, hepatitis B y C negativos, VDRL no reactiva.
Teniendo en cuenta la clínica y las imágenes altamente compatibles con TB vertebral, en revista de la sala con la participación de Neurología, se acordó iniciar esquema anti TB y solicitar PCR para TB en muestra de sangre y orina, las cuales fueron negativas. Además se solicitó valoración por Neurocirugía para toma de muestra y estudios del líquido exudativo de la lesión y corrección quirúrgica de la fractura.
La paciente es trasladada a Clínica de IV nivel en la ciudad de Cali (Valle del Cauca, Colombia) donde se le practica drenaje de colección epidural y fijación de columna dorsal por vía posterior.
Se tomaron muestras de tejido intervertebral disco y platillos T4-T5. La biopsia ósea de la columna vertebral informa: Estructuras granulomatosas con necrosis de caseificación y células gigantes mul- tinucleadas tipo Langhans. La tinción especial de BK es positiva para BAAR. Hallazgos confirmatorios de TB Vertebral (Ver figura 3).
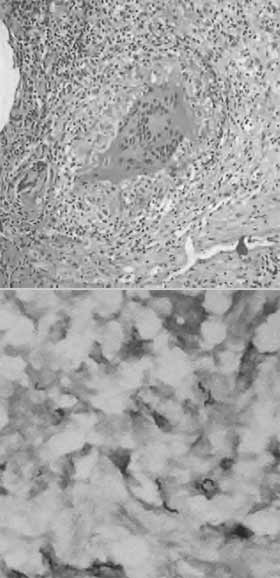 |
Figura 3. Arriba: Células tipo Langhans. Abajo: Tinción de Ziehl-Nielsen BAAR (+).
El servicio de infectología indicó manejo con esquema tetra conjugado por 2 meses y posteriormente biconjugado (Isoniacida + Rifampicina), tratamiento que actualmente recibe.
DISCUSIÓN
La enfermedad de Pott o tuberculosis vertebral es una de las enfermedades neurológicas más anti- guas de la humanidad y es la forma más común de tuberculosis extrapulmonar. Debe su nombre a Sir Percival Pott quien en 1779 describió la presentación clásica de la tuberculosis vertebral y el tratamiento quirúrgico de un absceso paravertebral. (9,10).
La tuberculosis vertebral es común en muchos países en desarrollo donde la tuberculosis pulmonar es prevalente debido a la desnutrición y al deficiente saneamiento ambiental. Es una causa frecuente de morbilidad en niños y adultos en países en de- sarrollo; representa alrededor del 50% de toda la tuberculosis ósea, alrededor del 15% de todos los casos de tuberculosis extrapulmonar, y alrededor del 1% a 2% de la Tuberculosis (11).
En Colombia existen pocos estudios respecto a las formas osteoarticulares de TB: Arciniegas y Orjuela reportan 102 casos extrapulmonares, con solo 5 de ellos osteoarticulares, 3 en la rodilla y 2 en la columna. La única serie de tuberculosis os- teoarticular en Colombia, fue realizada entre 1994 y 2004 en el Hospital San Vicente de Pabul en Medellín (Antioquia), donde encontraron 47 casos:, en el estudio del 2004 se informaron 89 pacientes, correspondientes al 3,2 % de todas las formas de tuberculosis encontradas. La forma espinal ocupó el 74,5 % y la de tobillo 6%, muy similar a la encon- trada en la literatura mundial (1,12,13).
El caso descrito corresponde a una paciente joven con evidencia clínica de compromiso radiculara nivel de la vértebra fracturada T5 y que se extien- de a vértebras vecinas T3 y T4, lo que explica la atrofia y flacidez a nivel de los grupos musculares en miembros inferiores. El absceso paravertebral, documentado por Imagen de Resonancia Magnética, causa compresión medular por efecto mecánico, sin embargo, en algunos casos se ha documentado por desplazamiento del hueso y/o isquemia por trombosis de la arteria espinal (10,11,14,15,16).
También encontramos presentes en este caso algunos factores de riesgo asociados a TB verte- bral como pobreza, hacinamiento, analfabetismo y desnutrición crónica. Otros factores importantes son el alcoholismo, la drogadicción, la diabetes mellitus, el tratamiento inmunosupresor, la diálisis peritoneal crónica y la infección por el VIH.
Debe llamarnos la atención que en el presente caso, el compromiso vertebral se presenta a nivel de T5 y se extiende a T3 y T4, lo cual contrasta con lo informado en la literatura concerniente al tema. (10,11). La paraplejia es la complicación más devas- tadora de la tuberculosis vertebral. Se ha dividido en dos grupos: paraplejia de aparición temprana y de aparición tardía. La paraplejia de aparición temprana se desarrolla en la etapa activa de la tuberculosis vertebral por lo general dentro de los primeros 2 años y requiere de tratamiento inmediato. Este tipo de paraplejia tiene un mejor pronóstico y se ve con frecuencia en pacientes adultos (17,18).
La paraplejia de aparición tardía por lo general ocurre muchos años después de una aparente inactividad de la enfermedad. Su origen se atribuye a daño intrínseco de la médula espinal o por una cicatrización constrictiva alrededor de la duramadre (16,17).
El diagnóstico de la tuberculosis vertebral se fundamenta sobre la base de la presentación clínica típica junto con las manifestaciones constitucionales, como se describieron en el presente caso.
La prueba de tuberculina tiene un valor positivo que oscila en un 62 a 100% de los casos de tuber- culosis vertebral, lo cual apoya el diagnóstico más un resultado negativo no se debe considerar como una prueba para excluir la tuberculosis (19,20).
La imagenología es un pilar fundamental del diagnóstico, ya que permite evaluar la extensión de la lesión vertebral y definir la conducta quirúrgica. La radiografía simple describe cambios consistentes con la espina dorsal en 91 a 99% de los casos de tuberculosis vertebral. La tomografía axial com- putarizada nos permite definir con mejor exactitud el patrón de destrucción ósea, el cual puede ser fragmentario en un 47% de los casos, osteolítica en un 34%, esclerótica en un 10% y subperióstica en un 30%. También nos permite evaluar compromiso del disco vertebral y definir la forma y calcificación de los abscesos de tejidos blandos, sin embargo existen dificultades para el diagnóstico certero (21).
La resonancia magnética nuclear es útil para determinar la extensión de la enfermedad a los tejidos blandos y el canal espinal. Es el mejor método diagnóstico para tuberculosis vertebral, gracias a su alta sensibilidad y especificidad. Los hallazgos característicos incluyen la destrucción de dos cuerpos vertebrales adyacentes, presencia de absceso pre vertebral, paravertebral, y/o epidurales, como se demostró en nuestra paciente. (11,14,22).
La búsqueda de la confirmación etiológica puede hacerse por medio de tinción de Ziehl-Nielsen (75%), estudio citológico (52%), histológico (60%), cultivo para BK (83%) y además la confirmación definiti- va, tal como se demostró en nuestra paciente, se logra por la descripción de la anatomía patológica. (23,24). Ver Figura 3.
El régimen propuesto por la Organización Mundial de la Salud (OMS) para el tratamiento de la TB vertebral, tiene una duración total de 6 meses. Consiste en un tratamiento primario con isoniacida, rifampicina, pirazinamida y etambutol durante dos meses seguidos de cuatro meses de tratamiento con isoniazida y rifampicina. La American Thoracic Society recomienda un total de 9 meses de trata- miento extendiendo la segunda etapa a siete meses, mientras que la Sociedad Torácica Canadiense lo hace desde siete hasta diez meses, cuando la lesión vertebral es susceptible de ser sometida a tratamiento quirúrgico éste recurso es de enorme complementación al recurso farmacológico. En el caso de nuestra paciente esto último fue definitivo para la rehabilitación (25).
El caso de nuestra paciente no se aparta de los presentados en los distintos trabajos relacionados con la tuberculosis extrapulmonar a nivel óseo. Cumple todos los criterios enumerados antes, de factores predisponentes, tiene un curso insidioso y lentamente lesivo hasta llegar a la complicación de la médula espinal, los hallazgos neurológicos mos- traban compromiso de esfínteres y alteraciones del tono muscular como flaccidez con hiperreflexia, éste hallazgo no permitía definir una etiología por clínica. Todo su complejo patológico la redujo al lecho y por lo tanto a una incapacidad con invalidez (26, 27).
AGRADECIMIENTOS
Dr. Armando Vivas, Médico Radiólogo Hospital Universitario San José de Popayán. Dr. Ramiro Pinedo, Médico Patólogo, Clínica Nuestra Señora del Rosario, Cali.
REFERENCIAS
1. Lujan-Piedrahita M, Gonzalez Arroyave LM, Tobón AM, Cadena J y col. Tuberculosis extrapulmonar en una población VIH negativa. 2.004;29:59-71.
2. Cegielski JP, Chin DP, Espina] MA, Frieden TR, Rodriguez R, Talbot E, et al. The global tuberculosis situation, progress and problems in the 20th century, prospects for the 21 st century. Inf Dis Clinics of NA
2002; 16: 1-58.
3. Mankin H. Tuberculosis of bone and joints: the Red
King lives! Curr Opin Orthop 2001; 12: 489-98.
4. Garcia-Lechuz JM, Julve R, Alcala L, Ruiz-Serrano MJ, Muñoz P. Espondilodisquitis tuberculosa (Enfer- medad de Pott): experiencia en un hospital general. Enferm Infecc Microbiol Clin 2002; 20: 5-9.
5. Robert M. Jasmer, M.D., Payam Nahid, M.D., and Philip C. Hopewell, M.D.N. Latent Tuberculosis in- fection. N.Engl J Med 2002; 347:1860-1866 .
6. Rodríguez-Gómez M, Willisch A, Fernández-Domín- guez L, López-Barros G, Garcia – Porrua C, González
- Gay MA. Tuberculosis spondylitis: epidemiologic
7. and clinical study in non-HIV patients from northwest
Spain. Clin Exp Rheumatol 2002; 20: 327-33.
8. N Demir K, Okten A, Kaymakoglu K, Dincer D, Besisik F, Cevikbas U, et al. Tuberculous peritonitis -reports of 26 cases, detailing diagnostic and therapeutic pro- blems. Eur J Gastroenterol Hepatol 2001; 13: 581-5.
9. Alvarez LF, Kestenger A. Tuberculosis Intestinal.
Revista Colombiana de Gastroenterología 1990;
5: 43-48.
10. Tuli SM. Historical aspects of Pott’s disease (spinal tuberculosis) management. Eur Spine J Off Publ Eur Spine Soc Eur Spinal Deform Soc Eur Sect Cerv Spine Res Soc. 2013 Jun;22 Suppl 4:529–38.
11. Rasouli MR, Mirkoohi M, Vaccaro AR, Yarandi KK, Rahimi-Movaghar V. Spinal tuberculosis: diagnosis and management. Asian Spine J. 2012 Dec;6(4):294–
308.
12. Ansari S, Amanullah MF, Ahmad K, Rauniyar RK.
Pott’s Spine: Diagnostic Imaging Modalities and
Technology Advancements. North Am J Med Sci.
2013 Jul;5(7):404–11.
13. Agrawal V, Patgaonkar PR, Nagariya SP. Tubercu- losis of spine. Journal of Craniovertebral Junction and Spine. 2010; 1(14): 74 – 85
14. McLain RF, Isada C. Spinal tuberculosis deserves a place on the radar screen. Cleve Clin J Med. 2004
Jul;71(7):537–49.
15. Ridley N, Shaikh MI, Remedios D, Mitchell R. Ra- diology of skeletal tuberculosis. Orthopedics. 1998
Nov;21(11):1213–20.
16. Almeida A. Tuberculosis of the spine and spinal cord.
Eur J Radiol. 2005 Aug;55(2):193–201.
17. Jain AK, Kumar J. Tuberculosis of spine: neurologi- cal deficit. Eur Spine J Off Publ Eur Spine Soc Eur Spinal Deform Soc Eur Sect Cerv Spine Res Soc.
2013 Jun;22 Suppl 4:624–33.
18. Gautam MP, Karki P, Rijal S, Singh R. Pott’s spine and paraplegia. JNMA J Nepal Med Assoc. 2005
Sep;44(159):106–15.
19. Mbata GC, Ofondu E, Ajuonuma B, Asodike VC, Chukwumam D. Tuberculosis of the spine (Pott’s disease) presenting as hemiparesis. African Journal of Respiratory Medicine. 2012; 8 (1): 18-20.
20. Targeted tuberculin testing and treatment of la- tent tuberculosis infection. Am J Respir Crit Care Med 2000;161:S221-S247
21. Menzies RI. Tuberculin skin testing. In: Reichman LB, Hershfield ES, eds. Tuberculosis: a comprehensive international approach. 2nd ed. New York: Marcel Dekker, 2000:279-322.
22. Cormican L, Hammal R, Messenger J, Milburn HJ.
Current difficulties in the diagnosis and manage- ment of spinal tuberculosis. Postgrad Med J. 2006
Jan;82(963):46–51
23. Garg RK, Somvanshi DS. Spinal tuberculosis: a review. J Spinal Cord Med. 2011;34(5):440–54.
24. Handa U, Garg S, Mohan H, Garg SK. Role of fine- needle aspiration cytology in tuberculosis of bone. Diagn Cytopathol. 2010 Jan;38(1):1–4.
25. Wang D. Diagnosis of tuberculous vertebral osteomye- litis (TVO) in a developed country and literature review. Spinal Cord. 2005 Sep;43(9):531–42.
26. Huang J. et al. The Clinical outcomes of surgical treatment of noncontiguous spinal tuberculosis: a retrospective study in 23 cases plos one. 2014;3:936-
948.
27. Sahur, et al. Espinal cord tuberculosis: a paradoxical response to antituberculous therapy 2014. BMJ case Rep marzo 6.
Recibido: Abril 23, 2014
Aprobado: Junio 16, 2014
Correspondencia: Tomas Zamora tzamora@unicauca.edu.co